-人类免疫缺陷病毒(human immunodeficiency virus, HIV),即艾滋病(AIDS,获得性免疫缺陷综合征)病毒,是造成人类免疫系统缺陷的一种病毒。1983年,HIV在美国首次发现。它是一种感染人类免疫系统细胞的慢病毒(lentivirus),属逆转录病毒的一种。
IV通过破坏人体的T淋巴细胞,进而阻断细胞免疫和体液免疫过程,导致免疫系统瘫痪,从而致使各种疾病在人体内蔓延,最终导致艾滋病。由于HIV的变异极其迅速,难以生产特异性疫苗,至今无有效治疗方法,对人类健康造成极大威胁。
据WHO统计,2015年全世界约有3670万人HIV携带者,其中大部分都在低中等收入国家。据估计2015年新感染HIV的人数约为210万人。迄今为止已经有3500万人死于HIV感染,其中2015年有110万人。
自1987年WHO宣布HIV大流行以来,HIV感染已经导致了3900万人死亡,目前为止HIV仍然是全球最大的公共卫生挑战之一,因此急需深入研究HIV的功能,以帮助研究人员开发出可以有效对抗这种疾病的新疗法。
为阻止病毒大量复制对免疫系统造成损害,HIV感染者需要每天甚至终身服用ART。虽然服用ART已被证明能有效抑制艾滋病发作,但这类药物价格昂贵、耗时耗力且副作用严重。人们急需找到治愈HIV感染的方法。
即将过去的5月份,有哪些重大的HIV研究或发现呢?生物谷小编梳理了一下这个月生物谷报道的HIV研究方面的新闻,供大家阅读。
1.Mol Ther:重磅!科学家成功利用CRISPR/Cas9消除活体动物的HIV-1感染
doi:10.1016/j.ymthe.2017.03.012
由于病毒能够在潜在的病毒库中隐藏起来,因此彻底治愈HIV感染的愿望目前依然十分渺茫,近日,一项刊登在国际杂志Molecular Therapy上的研究报告中,来自天普大学和匹兹堡大学的研究人员通过联合研究发现,他们能够从活体动物的基因组中切除HIV的DNA从而消除HIV引发的后期感染,同时本文中研究人员也首次在三种不同的动物模型中实现了这一“壮举”,包括人源化的小鼠模型(移植入人类免疫细胞的小鼠模型)和感染病毒的小鼠模型等。
文章中,研究者通过研究首次发现,利用“基因魔剪”CRISPR/Cas9能够完全关闭HIV-1的复制,并且消除动物机体受感染细胞中的病毒。本文研究基于研究人员2016年的一项概念验证研究,此前研究人员利用转基因的大鼠和小鼠模型进行研究,研究者将HIV-1的DNA掺入到了动物模型机体每个组织的基因组中;结果发现,这种策略能够去除实验动物机体中大部分组织基因组中的HIV-1靶向片段。
研究者Hu表示,这项研究的意义非常重大,我们证实了此前研究的结果,同时也改善了基因编辑策略的效率,同时我们发现这种基因编辑策略在另外两种小鼠模型中也是有效的,其中一种模型中小鼠细胞表现出急性感染的状况,另外一种模型在人类细胞中表现出了慢性或潜在的感染。
2.Cell子刊:靶向疗法能够有效清除HIV储藏库
doi:10.1016/j.chom.2017.04.011
Gladstone研究所的科学家们最近发现了一种叫做SMYD2的酶,这种酶可能是一种新的能够将隐藏的HIV暴露出来的治疗靶点。事实上,HIV感染目前仍是最难以治愈的慢病毒疾病。
虽然药物疗法能够让HIV患者过上正常人一样的生活,但它具有明显的副作用。此外,患者需要持续性的接受药物治疗才能够避免隐藏在机体中的病毒重新激活。在感染的早期,HIV隐藏在T细胞储藏库中,这种隐藏的病毒会在停止药物治疗之后重新激活。
为了消除HIV储藏库,科学家们开发出了"刺激-杀伤"技术,这一技术结合了唤醒病毒功能的药物并且能够进一步刺激机体的免疫系统对这些受到感染的细胞进行杀伤。此前的研究在重新激活储藏库HIV方面的进展十分有限,因此,科学家们正试图寻找新的、更加有效的药物。
"我们的研究重点在一类甲基转移酶上,这类酶对于HIV的储藏库具有重要的调节作用",该文章的第一作者,来自Gladstone研究所的高级研究员Melanie Ott博士说道。"这一种酶对很多疾病的发展同样具有重要的作用,包括癌症。也有一些研究试图寻找靶向的抑制剂进行治疗"。
3.HIV 治疗的背后:HIV 如何一步步将患者的肺摧毁!
doi:10.1016/j.celrep.2017.04.026
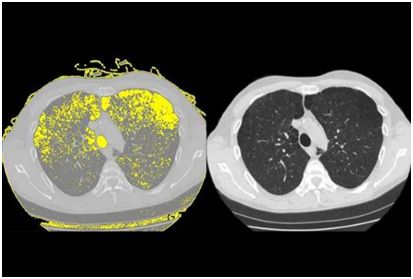
高达 30%的接受抗逆转录病毒疗法治疗的艾滋病毒患者发展为慢性肺病肺气肿。 Weill Cornell 医学研究人员的新研究发现了一种可能解释为什么会发生肺损伤的机制。
研究人员在“细胞报告”5 月 9 日发表的研究报告中显示,人类免疫缺陷病毒或 HIV 与干细胞结合,称为基底细胞,其转化为其他类型的细胞。该过程重新编程基底细胞,导致它们释放被称为蛋白酶的酶,其可以破坏肺组织并在进行氧气交换的空气囊的壁中戳出孔。
为了进行这项研究,调查人员将正常的人气道基底细胞从健康非吸烟者的肺部收集,并在观察下暴露于艾滋病毒一段时间。将病毒与基底细胞表面结合并重新编程,以开始产生可以分解蛋白质并破坏组织的酶或蛋白酶,称为金属蛋白酶 -9。因为研究人员知道肺气肿是气道疾病,这一发现表明,当基底细胞呈现称为“破坏性表型”的晶型时,他们开始在健康组织中消失,这会及时得导致肺气肿。
“看病毒如何改变细胞的功能是一个重要的观察方面,”Crystal 说,他提到 Zika 病毒通过感染神经干细胞和改变其功能以类似的方式运作,这导致了一个出生缺陷,其特征为小于正常头部和异常脑,称为小头症。
4.英研究显示:高效三药疗法或可延长艾滋病患者寿命
doi:10.1016/S2352-3018(17)30066-8
据法国《20 分钟报》报道,英国杂志《柳叶刀?艾滋病病毒》(The Lancet HIV) 日前发表了一项研究,称三药疗法可有效延长艾滋病患者的寿命。男女患者平均寿命分别延长 10 岁和 9 岁,即他们的平均寿命分别可达到 73 岁和 76 岁。
报道称,自 1996 年引入三药疗法以来,艾滋病患者几乎已经接近正常人平均 78 岁的寿命。科学家对来自欧洲、北美洲 18 个国家的 88504 名患者数据进行了分析,这些患者在 1996 年至 2010 年间接受了抗逆转录病毒治疗。结果显示,2008 年至 2010 年接受治疗的患者与 1996 年至 2007 年接受治疗的患者相比,前者在治疗初期的 3 年中死亡人数更低。
布里斯托尔大学研究员称,20 年前医学界已经使用抗逆转录病毒疗法,但是最新研发的药物副作用更小,更好地解决了病毒再生和抗药性问题。现代治疗效果十分明显,目前他们的问题主要集中于治疗的后续过程,艾滋病感染的延迟诊断和多种疾病组合治疗以降低感染患者的死亡率。此外,这项研究还指出,随着时间的推移,治疗结果会受到患者行为变化的影响。而寿命的评估建立在死亡率的基础上,针对年长患者的研究数据不足。
5.抗艾滋病药物新进展:山东大学药学院发现新一代高效抗耐药性 HIV- 1 抑制剂
doi:10.1021/acs.jmedchem.7b00332
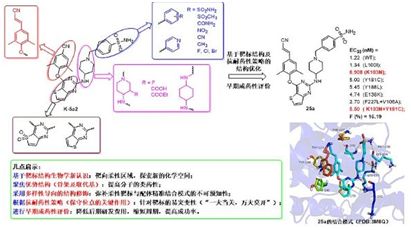
以最新一代抗艾滋病药物依曲韦林为先导化合物,山东大学药学院药物化学研究所的刘新泳教授课题组与比利时 Leuven 大学医学院微生物与免疫学研究所合作,发现了一类对 HIV- 1 野生株及多数临床常见突变株均优于上市药物依曲韦林的噻吩并嘧啶类化合物,但美中不足的是,代表性化合物 K -5a2 对临床最常见的单突变株 K103N 以及双突变株 Y181C+K103N 的活性仍有待改善。为进一步提高对这两种临床最常见突变株的活性,该团队以 K -5a2 为先导化合物,根据靶标三维空间的适配性要求,特别是蛋白溶剂界面柔性区域的结构特征,综合运用基于靶标结构的合理药物设计及抗耐药性药物设计策略(形成主链氢键、精准靶向保守型氨基酸等),依次对其右翼、中心杂环和左翼进行了系统的结构修饰,以探讨未知的化学空间,并完善该类抑制剂的构效关系;采用多样性导向的结构修饰,可克服柔性靶标与配体精准结合模式的不可预知性;设计合成了多系列噻吩并嘧啶类 HIV-1 NNRTIs 并进行了细胞及靶点水平的生物活性测试以及早期成药性评价,最终发现多个对 HIV- 1 野生株及临床常见的严重耐药株均有纳摩尔水平抑制活性的化合物。
化合物 25a(DK5-1)具有抑制 HIV- 1 野生株和多种临床常见突变株的活性,较先导化合物 K -5a2 和依曲韦林均有大幅度提高。其中,抑制临床最常见的突变株 K103N 的活性(EC50= 0.908 nM)是 K -5a2 的 3 倍;尤其是抑制临床严重的双突变株 RES056(EC50 = 5.50 nM)的活性是 K -5a2 的 6 倍、依曲韦林的 3 倍。对单突变株 L100I、Y181C、Y188L 和 E138K,25a 的 EC50 值均小于 5.5 nM,远优于上市药物依曲韦林。初步的药代动力学试验显示 25a 在大鼠体内达峰时间为 1.7 小时,半衰期为 3.93 小时,并显示出良好的口服生物利用度(F = 16.19 %)。小鼠急性毒性试验表明,其 LD50> 2000 mg/kg,心脏毒性试验结果显示其抑制 hERG 钾离子通道的作用较低。目前正在对 25a 进行后续的成药性和临床前评价。
另外,本文作者还通过分子模拟分析了该类化合物的作用模式及抗耐药性机理。作者指出,除了 DAPY 类化合物经典的作用力之外,25a 的右翼磺酰胺基团可与蛋白溶剂界面的 Lys104 和 Val106 的主链之间形成关键氢键作用,左翼新引入的氰基乙烯基基团指向由高度保守氨基酸 Phe227 和 Trp229 组成的狭长通道,并与之形成紧密的疏水作用,这也是 25a 能对多数耐药株保持高效抑制活性的主要原因。该研究的一些启示对其他易突变型或配体结合位点高度柔性靶标的药物设计具有普遍的参考价值。
6.Sci Rep:重磅发现!感染细胞所释放的细胞颗粒或能促进HIV感染的扩散
doi:10.1038/s41598-017-01739-8
据美国国家卫生研究院的研究人员的研究显示,艾滋病毒似乎征服了感染细胞释放的纳米级结构,以感染新细胞。被称为细胞外囊泡(EVs),这些气泡状结构由许多种类的细胞组成,并且在大多数情况下被认为能将分子从一个细胞转移到另一个细胞,从而提供通信手段。 NIH科学家发现感染艾滋病毒的细胞似乎产生了EVs,其操纵前瞻性宿主细胞将感染传递到其他细胞。该研究出现在科学报告中。
在目前的研究中,NICHD的研究人员将HIV和EVs从感染的培养组织中分离出来,将两者分开,然后测试了在EVs和自己存在下艾滋病病毒感染新培养组织的能力。
由于EVs非常小,难以用常规技术进行分类,研究人员设计了一种新技术来分离和研究它们。研究人员使用了吸引和锁定特定分子的抗体免疫系统蛋白质。然后,他们将磁性纳米粒子化学性连接到抗体上。磁性纳米粒子携带的抗体在EV或病毒表面上被锁定到其靶分子上后,研究人员利用磁力将病毒或EV脱离溶液。
当被细胞释放时,EVs和HIV都携带细胞膜中发现的许多蛋白质,Margolis博士解释说。然而,EV携带CD45蛋白和乙酰胆碱酯酶,而HIV则不携带。使用针对这些蛋白质的抗体,研究人员能够将EV从艾滋病毒的实验室准备工作中剔除。他们发现艾滋病毒感染细胞产生的EVs也在其表面上携带有HIV蛋白质,gp120,HIV在感染过程中与细胞结合。
研究人员将EV-缺乏的样本添加到人类淋巴组织块时,与保留EVs的对照样本相比,培养物中的HIV感染率下降了55%。研究人员认为, gp120的损失(如果没有从艾滋病毒中移除,EVs将能够提供gp120)会导致艾滋病毒感染的下降。虽然EVs缺乏感染细胞的艾滋病毒RNA,研究人员认为,EV表面上的gp120可以与宿主细胞相互作用,使艾滋病毒更容易感染。
7.Brain Connect:重磅!科学家发现HIV感染或影响机体大脑的连接性及认知表现
doi:10.1089/brain.2016.0457
日前,一项发表于国际杂志Brain Connectivity上的研究报告中,来自密苏里大学等研究机构的科学家通过研究发现,相比HIV阴性的年轻人而言,进行有限疗法或无任何治疗历史的HIV阳性年轻人的整个大脑结构网络往往会出现严重干扰,而且其大脑神经连接强度和效率也较差,同时这些个体的认知能力也会明显下降;随着大脑结构组织异常性的增加,HIV阳性个体的学习能力以及回忆测试的表现也会变得越来越差。
在这项题为“Topological Organization of Whole-Brain White Matter in HIV Infection”的研究报告中,研究者描述了他们的最新研究发现,即此前没有进行治疗的HIV阳性年轻人的大脑连接往往会出现混乱的状况;此外研究者还发现,个体的认知表现往往和大脑连接性的改变存在功能性的关联性。
研究者Laurie Baker表示,这项研究中,我们利用磁共振成像(MRI)对参与者大脑中的白质以及整个大脑网络结构进行了组织结构的评估,从而确定了在解剖学上的大脑连接性或许能够作为一种有用且非侵入性的生物标志物来指示HIV感染者大脑中白质的破坏情况。
8.Nat Commun:量子点标记实现活细胞内单拷贝艾滋病毒基因的原位成像
doi:10.1038/ncomms15318
艾滋病毒基因组 RNA 逆转录为 DNA,整合在宿主染色体内形成前病毒(HIV provirus),是根除艾滋病毒的最大障碍。在活细胞内对单拷贝或低拷贝的整合态 HIV 基因标记与成像,对前病毒的识别和切除具有重要意义,但一直是个难题。最近,中国科学院武汉病毒研究所研究员崔宗强与中国科学院生物物理研究所研究员张先恩合作,利用量子点标记转录激活子样效应因子(TALEs)探针,在活细胞内单拷贝基因荧光标记与成像方面取得突破,实现了单拷贝整合态 HIV 前病毒 DNA 原位标记、动态成像和 3D 定位分析。研究成果于 5 月 8 日在《自然 - 通讯》(Nature Communications)在线发表,马英新和王明秀为论文的共同第一作者。
研究人员首先设计筛选了特异性识别 HIV- 1 前病毒基因的 TALE 识别元件。基于反式环辛烯(TCO2)与四嗪(Tz1)的生物正交反应,以及链霉亲和素(SA)与生物素(Biotin)的特异性结合反应,建立活细胞内针对 TALEs 的量子点标记技术。通过“时 - 空耦合”设计,利用不同类型的生物正交反应,获得不同颜色量子点标记的 TALE 探针。量子点 -TALE 探针特异性标记整合在染色体上的 HIV 前病毒 DNA,实现了活细胞内单拷贝整合态前病毒 DNA 原位标记与成像。在整合 HIV 前病毒 DNA 的潜伏感染细胞中,可以对 HIV 前病毒进行实时动态示踪和 3D 定位分析,并测定单细胞内整合态前病毒的数目。
该研究实现了活细胞内单拷贝整合态 HIV 基因的荧光标记与成像,对于 HIV 前病毒的高灵敏特异识别和原位分析,以及病毒整合与潜伏感染等关键机制的研究和理解均具有重要意义。所建立的量子点 -TALE 探针单基因识别技术,也可以用于其他与疾病和细胞功能相关的任意单拷贝基因的荧光标记与影像分析,为染色体内单基因定位、功能结构和时空动态等研究提供了技术手段。
9.PLoS Pathog:利用新型数学模型解析中和抗体和HIV-1之间相互作用的机制
doi:10.1371/journal.ppat.1006313
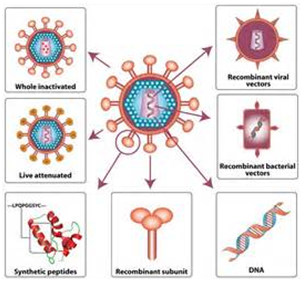
近日,一项刊登在国际杂志PLoS Pathogens上的研究报告中,来自苏黎世大学的研究人员通过研究进行实验和数学分析揭示了HIV-1和抑制病毒在个体间传播的抗体之间的相互作用,相关研究或为后期科学家们开发治疗HIV-1感染的新型疗法和疫苗提供了新的希望。
文章中,研究者基于大量证据进行了一项新的分析,研究者表示,能够靶向作用有害入侵者的特定抗体能够为机体提供抵御HIV-1的保护作用,尽管研究人员熟知这种抗体所具有的的保护作用,但他们并不清楚抗体和HIV-1之间相互作用的细节。
为了更好地理解二者之间的相互作用,研究人员在文章中首次对HIV-1和其抗体(中和抗体,nAbs)之间的相互作用进行了深入研究,此前研究中研究者发现,nAbs能够同嵌入到外膜中的蛋白相互作用,抑制这些蛋白帮助HIV-1躲避宿主细胞的杀灭作用。目前研究者知道,有三种抗体分子能够结合每一种包膜蛋白,但最新实验研究发现,仅有一种抗体能够有效阻断病毒包膜蛋白的功能,当结合每个病毒所具有的包膜蛋白数量以及其进入细胞所需要的数量后,研究人员就在实验室和动物模型机体中进行数学模型模拟出了需要中和HIV-1的nAbs抗体的水平。
利用这种新型模型,研究者就分析了此前在猕猴机体中研究所得的结果,他们认为单一的HIV-1病毒或许会在新宿主中诱发感染,同时研究者还在人类不同性别传播过程中模拟了nAbs-HIV-1之间的相互作用,并且预测了进行单一性行为时病毒的传播几率,以及需要多少nAbs才能够抑制病毒感染。
10.Nat Commun:病毒和宿主细胞启动子新认识有望开发出新的HIV治愈策略
doi:10.1038/ncomms15006
动子是基因的一个重要的组成部分,控制着基因表达(转录)的起始时间和表达的程度。在一项新的研究中,来自美国伊利诺伊大学厄巴纳-香槟分校的研究人员首次证实病毒和宿主在它们的启动子上都具有高度类似的调节序列。相关研究结果于2017年5月2日在线发表在Nature Communications期刊上,论文标题为“Similarity in viral and host promoters couples viral reactivation with host cell migration”。
在抗逆转录病毒疗法停用后,HIV能够自发性地重新激活。一直以来,不能够鉴定潜伏的或休眠的HIV感染细胞库是治愈HIV感染的一个重大障碍。根除HIV的主要策略试图激活这整个潜伏的细胞库,然后利用当前的药物混合物清除它。这一方法被称作“激活并杀死(shock and kill)”疗法。
Dar补充道,“在我们的DNA中的基因启动子和HIV-1病毒启动子(启动这种病毒活跃地增殖)在它们的调节上紧密地偶联在一起,这会导致它们的基因共表达。这是一种潜在的病毒适应优势。在这项研究中,我们研究了一种特定的与HIV偶联在一起的T细胞迁移通路,从而获得新的治疗上的认识。”
11.器官移植中的免疫反应或能治愈艾滋病
据《新科学家》杂志网站3日报道,在上周举行的欧洲临床生物学和传染病会议上,一个国际研究团队提交的艾滋病研究最新数据表明,携带艾滋病病毒(HIV)的癌症患者在接受骨髓移植后,产生的免疫应激反应能够将病毒彻底清除。这一研究结果为战胜艾滋病提供了全新视角。
10年前,一位名叫蒂莫西·布朗的白血病患者在接受骨髓移植治疗后,体内的HIV意外地被彻底清除,他也成为目前世界上唯一一个被治愈的艾滋病患者。科学界认为,布朗体内HIV彻底清除应归功于骨髓捐献者携带的CCR5基因变异,该基因变异能天然抵御HIV,移植后赋予了布朗同样的能力。
此次,西班牙IrsiCaixa艾滋病研究所和荷兰乌得勒支大学医学中心等机构科学家组成的研究团队公布的数据显示,另有6位跟布朗一样身患血癌的HIV携带者,在骨髓移植两年多来体内也检测不到病毒了。他们下一步会让这6人停止服用抗艾滋病药物,以检测其体内HIV是否彻底清除。
不过,6人中只有一位的骨髓捐赠者带有CCR5基因变异。研究人员认为,是器官移植中普遍存在的抗宿主反应“杀死”了患者的免疫细胞及其体内的HIV,因为这6人在骨髓移植后都患上了移植物抗宿主病(GVHD)。
研究团队报告称,共有23位艾滋病患者通过骨髓移植手术来治疗血癌,他们中的一半已经因移植物抗宿主病死亡。因此,即便移植后抗宿主反应确实被证明有效,医生们也不愿故意诱导这种致命性副作用。
12.到2025年结束HIV流行的大计划!
doi:10.1016/j.amepre.2017.03.012
一项新的研究描述了十年前可能似乎无法实现的雄心勃勃但可行的途径:结束美国艾滋病流行。使用预防监测数据来模拟艾滋病毒发病率,流行率和死亡率,布里格姆和妇女医院的研究人员制定了目标,特别是到2020年将新感染减少到21,000个人,到2025年将减少到12,000个人,这将标志着结束艾滋病毒/艾滋病流行的过渡。他们的研究结果发表在“美国预防医学杂志”上。 使用2010年至2013年疾病控制和预防中心的监测数据,该小组模拟了到2025年的许多关键指标,包括发病率和流行率,传播率,死亡率等等。考虑到美国国家艾滋病毒/艾滋病战略规定的目标(NHAS),如果满足基准要求,他们将能估计疫情的潜在轨迹。 2020年的国家人权机构目标包括:90%的艾滋病毒感染者知道他们的状态; 90%的患者将获得优质护理; 90%接受抗逆转录病毒治疗药物的患者将实现病毒抑制(“90/90/90”目标)。到2020年以后,他们估计将达到2025年要实现的95%的目标(“95/95/95”目标)。
有了这一框架,作者评估了到2025年将新的艾滋病毒感染减少到12,000人是否可以实现。他们使用数学模型发现,到2020年,美国可以实现艾滋病病毒感染发生率降低46%,到2025年艾滋病病毒感染率下降近70%,前提是美国在2020年之前实施了90/90/90艾滋病毒方案框架,95年/ 95/95框架。此外,艾滋病毒传播率(疫情传播速度的一个衡量标准)将从2013年的3.53减少到2025年的0.98;艾滋病毒相关死亡人数将从2013年的16,500人降至2025年的12,522人;而美国的艾滋病病毒感染者总人数将从2013年的1 104.6万人增加到2025年的1,220,615人。







